珠江医院黄宇贤、李玉华教授团队揭示分子靶向药物联合CAR-T细胞治疗恶性血液病的机制
时间:2024-04-23 11:07:29 来源:珠江医院 编辑:张淼 作者: 点击: 次如何将分子靶向药物与CAR-T细胞有机结合起来,使两者能够扬长补短发挥协同抗肿瘤效应呢?近日,珠江医院血液科黄宇贤、李玉华等学者结合最新研究进展,综合分析了CAR-T细胞治疗耐药的机制及其逆转CAR-T细胞治疗耐药的机制,以及CAR-T细胞治疗与分子靶向药物联合的协同机制、安全性和未来挑战,探索这种联合疗法对血液恶性肿瘤患者的益处,并为后续临床研究提供理论依据。相关成果以综述《Advances in molecular targeted drugs in combination with CAR-T cell therapy for hematologic malignancies》在国际权威杂志Drug Resistance Updates上发表,该研究获得广东省自然科学基金面上项目及珠江医院院长基金资助。
近10年来,随着分子靶向药物和CAR-T细胞等新型治疗技术的涌现,使难治性恶性血液肿瘤包括急性B淋巴细胞白血病、B细胞淋巴瘤、骨髓瘤等有了治疗的新选择,并在治疗上取得比既往传统疗法更好的效果。例如,针对BCR-ABL, BTK,JAK2, FLT3, BCL-2, IDH1/2等细胞癌蛋白或酶的小分子靶向药物,将恶性血液肿瘤的治疗从细胞毒性化疗转变为以生物标志物为特异性靶点的精准化治疗;根据血液病关键致病基因设计的分子靶向药物相较于传统化疗,往往具有良好的短期疗效且副反应少的优点。但是,单一的分子靶向药物对于难治性恶性血液病的有效期较短,使用之后的基因突变和耐药问题导致持续缓解时间受限。世纪伊始,嵌合抗原受体(CAR)T细胞疗法改变了血液系统恶性肿瘤的治疗格局,以CD19和B细胞成熟抗原(BCMA)为靶点的两款CAR-T细胞疗法取得显著的疗效,开创免疫细胞治疗的新纪元。然而,仍有部分病人或病种对CAR-T治疗反应差,究其原因与CAR-T和宿主的复杂免疫抵抗机制密切相关。

图1.文章封面及作者信息
该研究深入阐述了分子靶向药物与CAR-T细胞的联合治疗是建立在免疫调节、改善肿瘤微环境、促进凋亡及增强肿瘤细胞杀伤敏感性的机制之上,给予肿瘤细胞双重协同打击,有效地消除微小残留病,减少耐药的发生,同时分子靶向药物可通过上调靶标抗原、调节肿瘤细胞凋亡、改善CAR-T细胞耗竭或减轻CAR-T相关毒副反应等协同作用直接或间接增强了CAR-T细胞的抗肿瘤效应(见图2-3),提示分子靶向药物联合CAR-T细胞是治疗恶性血液疾病的一种有效新策略。

图2.CAR-T 细胞治疗血液系统恶性肿瘤免疫抵抗机制
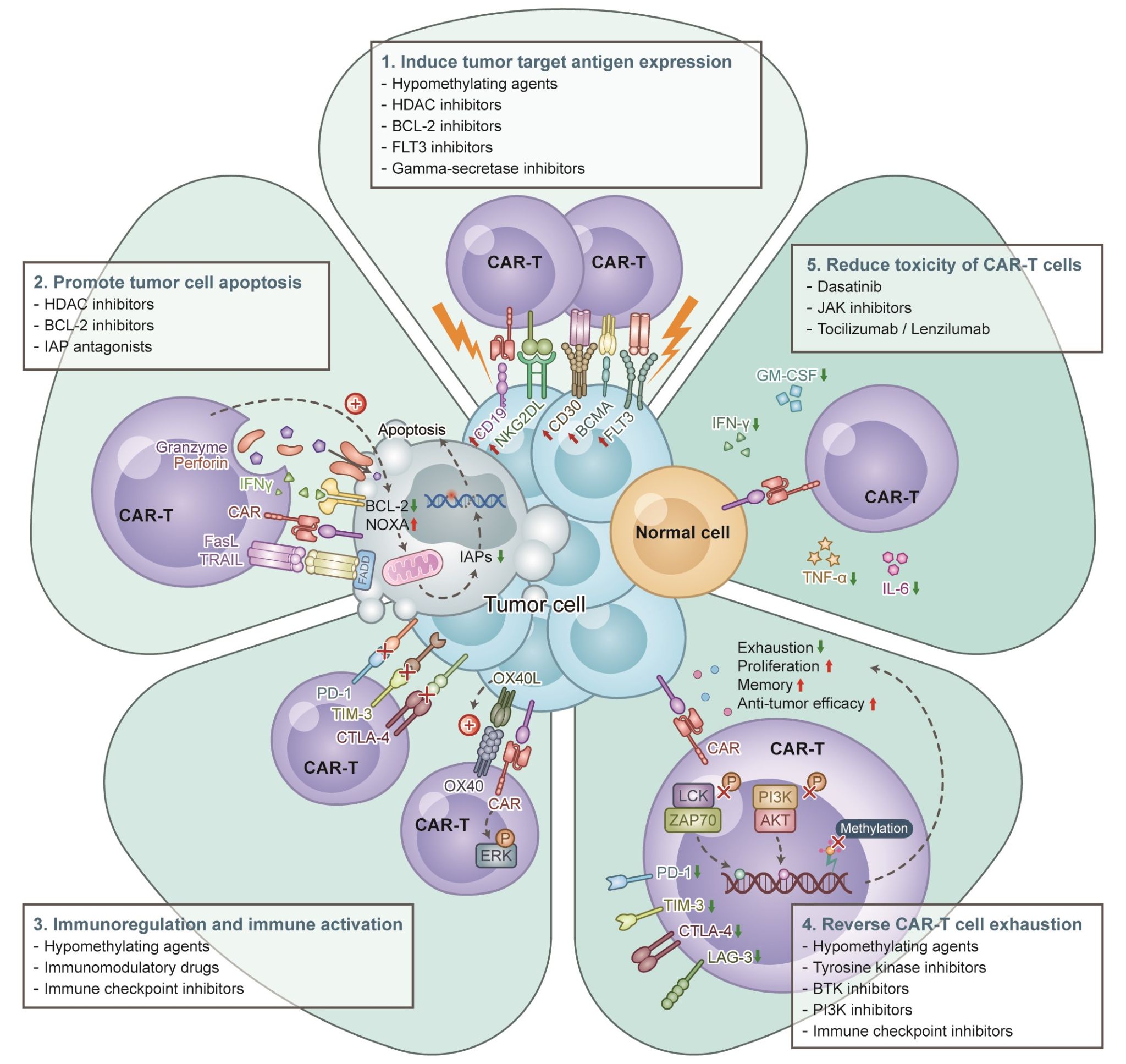
图3.分子靶向药物与 CAR-T 细胞疗法协同作用机制
文章还指出分子靶向药物联合CAR-T细胞治疗为恶性血液疾病治疗提供新选择,为难治性/复发性恶性血液疾病提供了一种可行的治疗新策略,但两者的协同作用机制、毒副反应的预防、组合的方式以及联合治疗的时机与方式等仍需进一步研究,以提高临床应用的安全性和疗效并探索更广阔的临床应用前景。










